Ижевская государственная медицинская академия
Кафедра хирургических болезней
детского возраста с курсом детской хирургии
Зав. кафедрой: проф. д.м.н.
Бушмелев В.А.
Дипломная работа
«Оптимизация антибактериальной терапии при осложненных формах острого аппендицита в клинике детской хирургии г. Ижевска»
Исполнитель: клинический интерн
кафедры Чукавин А.В..
Научный руководитель: ассистент к.м.н.
Пчеловодова Т.Б.
Руководитель интернатуры: доцент к.м.н. Тюлькин Е.П.
Ижевск, 2002 год
1. Введение и актуальность темы_______________________________________ 2
2.Цель и задачи работы_________________________________________________ 4
3. Обзор литературы___________________________________________________ 5
Определение.__________________________________________________________ 5
Эпидемиология________________________________________________________ 5
Анатомия и физиология червеобразного отростка.__________________________ 6
Этиопатогенез острого аппендицита.______________________________________ 9
Патологическая анатомия._____________________________________________ 10
Классификация острого аппендицита.___________________________________ 11
4.Материал и методы.________________________________________________ 19
5.Результаты________________________________________________________ 20
6. Выводы:____________________________________________________________ 30
7. Практические рекомендации_________________________________________ 31
8. Список использованной литературы__________________________________ 32
Острый аппендицит является наиболее частым заболеванием в детском возрасте, требующим экстренного хирургического вмешательства и имеет ряд особенностей по сравнению со взрослыми, течение его более тяжелое, а диагностика значительно сложнее. Это объясняется, прежде всего, большим числом заболеваний, протекающих с псевдоабдоминальным синдромом, трудностью обследования и выявления местных симптомов, особенно у маленьких детей. Все это приводит к тому, что в ранние сроки аппендицит не диагностируется, и на операции часто выявляются грубые деструктивные изменения вплоть до гангрены и перфорации червеобразного отростка с развитием перитонита.
Трудность лечения осложненных форм аппендицита у детей определяется ограниченными компенсаторными возможностями организма ребенка и быстрым вовлечением в процесс различных органов и систем. Уже с первых часов развития перитонита появляются метаболические нарушения, которые затем усугубляются и могут привести к необратимым изменениям. Эти патологические сдвиги наиболее выражены у детей младшей возрастной группы, внешние же признаки декомпенсации важнейших функций организма при перитоните в этом возрасте выявляются гораздо позднее, чем у старших детей и взрослых.
В патогенезе гнойно-воспалительных заболеваний у детей большую роль играют дисфункция роста и незрелость жизненно важных органов и систем, склонность к генерализации патологических процессов [С.Я. Долецкий]. Многочисленные факторы современной, быстро меняющейся окружающей среды отражаются на становлении и стабилизации функциональных систем растущего организма и заметно влияют на формирование у детей измененной иммунологической и неспецифической реактивности, извращающей симптоматику заболеваний. Наиболее наглядно это проявляется при острых воспалительных заболеваниях органов брюшной полости. [М.М. Ковалев и др.]
Особенности течения острого аппендицита, обуславливающие трудности диагностики и несвоевременное выполнение оперативного вмешательства, определяет большую частоту осложнений до операции и в послеоперационном периоде.
Поздняя обращаемость, несовершенство существующих методов диагностики другие причины ведут к тому, что перфорация червеобразного отростка наблюдается в среднем у 15 процентов детей [Ю.Ф. Исаков, Э.А, Степанов, А.Ф. Дронов 1980 г.]
Для практического применения удобно выделение четырех клинико-морфологических форм аппендицита, которые можно считать стадиями прогрессирующего воспалительного процесса в червеобразном отростке: катаральной, флегмонозной, гангренозной и перфоративной. Во время операции макроскопически можно с уверенностью определить форму только деструктивного аппендицита.
При поздней диагностике или нерациональном лечении деструкция стенки червеобразного отростка ведет к распространению воспалительного процесса по брюшной полости и развитию разлитого перитонита или наблюдается нарастание местных изменений с исходом в отграниченный перитонит. Среди многочисленных классификаций перитонита наибольшее распространение получила следующая классификация перитонита [В.С. Маят, В.Д. Федоров 1970]:
1. Местный:
· Ограниченный (воспалительный инфильтрат, абсцесс)
· Неограниченный (нет ограничивающих сращений, но процесс локализуется в одном из карманов брюшины)
2. Распространенный:
· Диффузный (поражение захватывает два этажа брюшной полости)
· Разлитой (более двух этажей)
· Общий (тотальное поражение всего серозного покрова органов и стенок брюшной полости)
Итак, острый аппендицит при неблагоприятном течении может привести может привести к серьезным осложнениям, одним из которых является перитонит. Он же, в свою очередь, обуславливает целый ряд взаимозависимых осложнений.Лечение осложненных форм аппендицита всегда комплексное, в котором наряду с адекватной хирургической санацией гнойного очага и корригирующей интенсивной терапии важное значение имеет назначение рациональной антибактериальной терапии. Актуальность выше изложенной темы не оставляет сомнение, так как число больных острым аппендицитом, осложненным перитонитом, остается высоким.
2.1. Цель - изучить результаты лечения осложненных форм острого аппендицита в клинике детской хирургии г. Ижевска и его клинико-бактериологические особенности на современном этапе.
2.2. Исходя из поставленной цели, определены задачи:
· изучить заболеваемость осложненными формами острого аппендицита в 2000-2001 г.г. по сравнению с 1990 годом;
· изучить микробиологические аспекты этих заболеваний;
· изучить чувствительность выделяемых микроорганизмов к антибактериальным препаратам;
· изучить эффективность комплексного лечения осложненного аппендицита;
· выработать схемы антибактериальной терапии в лечении
осложненных форм острого аппендицита.
Определение.
Острый аппендицит – острое воспаление червеобразного отростка слепой кишки.
Эпидемиология
Острый аппендицит является одним из наиболее часто встречающихся заболеваний и занимает первое место среди острых хирургических заболеваний органов брюшной полости. Заболеваемость острым аппендицитом составляет 4-6 случаев на 1000 населения. В течение своей жизни 6% современных жителей планеты имеют шанс перенести это заболевание. Принимая во внимание высокую частоту встречаемости и серьезную опасность острого аппендицита, при обследовании любого пациента с жалобами на боли в области живота врач в первую очередь должен исключить именно этот диагноз.
В зависимости от возраста и физиологического состояния пациента индивидуальных особенностей строения и локализации отростка, стадии заболеваний и распространенности воспалительного процесса, а также по целому ряду других причин, клиническая картина острого аппендицита имеет большое число различных вариантом, что в ряде случаев делает правильную и своевременную диагностику этого заболевания весьма затруднительной.
Все вышесказанное является одной из причин того, что летальность при остром аппендиците на протяжении последних 20 лет практически не изменилась, оставаясь в пределах 0.05-0.11%. диагностические ошибки при этом заболевании встречаются в 12-31% случаев. При выполнении аппендэктомии классическим способом часто в (5-10%) случаев, удаляется неизмененный отросток. Современные лапароскопические методики позволяют значительно снизить число подобных "необоснованных" аппендэктомий. [Седов В.М., Стрижелецкий В.В., Рутенбург Г.М. и др. 1994г] Осложнения острого аппендицита отмечаются в среднем у 10% больных, частота их резко возрастает у детей и людей пожилого и старческого возраста и не имеет тенденции к снижению.
Анатомия и физиология червеобразного отростка.
Аппендикс - отросток, отходящий от медиальной поверхности слепо кишки и являющийся выростом ее стенки. Слепая кишка - начальный отдел толстой кишки, который располагается ниже впадения в нее терминального отдела подвздошной кишки. Величина и форма слепой кишки вариабельны. Длина ее составляет от 1.0 до 13.0 см (в среднем 5-7 см), диаметр - 6.0 - 8.0 см. Чаще всего (в 80%) случаев она располагается в правой подздошной области. Дно (купол) слепой кишки проецируется на 4 - 5 см выше середины пупартовой связки, а при наполненном состоянии - непосредственно над этой связкой. Наиболее частыми отклонениями от нормального положения слепой кишки являются высокое, или подпеченочное положение - на уровне 1 поясничного позвонка, и низкое, или тазовое, - на уровне 2-3 крестцовых позвонков. Слепая кишка в 90-96% случаев со всех соторон покрыта брюшиной, то есть располагается интраперитонеально, что обусловливает ее подвижность.
Червеобразный отросток отходит от слепой кишки в месте слияния трех taenia на 2-3 см ниже уровня впадения подвздошной кишки в слепую. Средняя длина его 4 – 8 см, однако, описаны случаи нахождения очень коротких и очень длинных (до 20 см) отростков. Свободный конец (верхушка) отростка может находится в различных положениях. Ретроцекальное расположение отростка наблюдается в 10-15% случаев, при этом в очень редких случаях отросток лежит не только позади слепой кишки, но и внебрюшинно (ретроперитонеальное положение отростка).
Вариабельность расположения слепой кишки и самого аппендикса является одним из факторов, обуславливающих различную локализацию болей и многообразие вариантов клинической картины при развитии воспаления червеобразного отростка, а также возникающие иногда трудности его обнаружения во время операции.
Червеобразный отросток имеет собственную брыжейку треугольной формы, направляющуюся к слепой кишке и конечному отделу подвздошной. Брыжейка содержит жировую ткань, сосуды, нервы и несколько мелких лимфатических сосудов. Кроме того, часто отросток имеет еще одну постоянную связку - Lig. Appendico-ovarien Clodo, идущую к правому яичнику. В этой связке есть небольшая артерия и лимфатические сосуды, тесно связывающие кровеносную и лимфатическую системы правого яичника и червеообразного отростка. У основания червеобразного отростка имеются складки и карманы брюшины, которые способствуют в ряде случаев отграничению воспалительного процесса.
Кровоснабжается червеобразный отросток от а.ileocolica через a.appendicularis , которая проходит в толще брыжейки отростка и может быть представлена одной или несколькими ветками. Венозный отток осуществляется по одноименным венами в верхнюю брыжеечную и далее в воротную вену. Кроме того, имеются тесные коллатеральные связи с нижней полой веной (через a.subrenalis), а также с венами почек, правого мочеточника, забрюшинного пространства. Лимфатические сосуды начинаются в виде капилляров в слизистой оболочке червеобразного отростка. У основания крипт образуется первая капиллярная сеть, которая соединяется с более мощной подслизистой сетью. Последняя опутывает лимфатические фолликулы. Затем лимфатические сосуды, сливаясь и проникая через мышечную оболочку, дренируется в лимфатические узлы брыжейки, расположенные в области илеоцекального угла и далее - в общий ток лимфы из кишечника. Главными лимфатическими узлами червеообразного отростка являются две группы: аппендикулярные и илеоцекальные. Следует отметить, что имеются тесные связи лимфатических систем червеобразного отростка и других органов: слепой кишки, правой почки, двенадцатиперстной кишки, желудка.
Существование столь разветвленных сосудистых связей делает понятной возможность различных путей распространения инфекции при остром аппендиците и развития гнойных осложнений, как восходящий тромбоз вен брыжейки, тромбофлебит воротной вены (пилефлебит), флегмона забрюшинной клетчатки, абсцессы печени и почек.
Иннервация червеобразного отростка осуществляется за счет ветвей верхнего брыжеечного сплетения и, частично, за счет нервов солнечного сплетения [М.Р. Сапин 1993 год]. Это объясняет широкое распространеие и разнообразную локализацию болей в начале заболевания, в частности - симптом Кохера: первичную локализацию болей в эпигастральной области.
Стенка червеобразного отростка представлена серозной, мышечной и слизистой оболочками. Мышечная оболочка имеет два слоя: наружный - продольный, и внутренний - циркулярный. Важен в функциональном отношении подслизистый слой. Он пронизан крестообразно перекрещивающимися коллагеновыми и эластическими волокнами. Между ними располагаются множественные лимфатические фолликулы. У взрослых число фолликулов на 1 см2
достигает 70-80, а общее их количество достигает 1200-1500 при диаметре фолликула 0.5 - 1.5 мм. Слизистая оболочка образует складки и крипты. В глубине крипт располагаются клетки Панета, а также клетки Кульчицкого продуцирующие серотонин. Эпителий слизистой оболочки однорядный призматический с большим числом бокаловидный клеток, вырабатывающих слизь.
Физиологические функции червеообразного отростка немногочисленны:
- двигательная функция обеспечивается мышечным слоем. При ее недостаточности в просвете отростка происходит застой содержимого, образуются каловые камни, задерживаются инородные тела, гельминты.
- Секреторная функция обеспечивает продукцию слизи и некоторых ферментов.
- Продукция иммуноглобулинов.
Этиопатогенез острого аппендицита.
Острый аппендицит - полиэтиологическое заболевание. В основе воспалительного процесса лежит бактериальный фактор. По своему характеру флора может быть специфической и неспецифической.
Специфическое воспаление отростка может быть при туберкулезе, дизентерии, брюшном тифе. Кроме того, заболевание может быть вызвано простейшими: балантидиями, патогенными амебами, трихомонадами.
Однако, в преобладающем большинстве случаев острый аппендицит связан с неспецифической инфекцией смешанного характера: кишечная палочка, стафилококк, стрептококк, анаэробные микроорганизмы. Наиболее характерным возбудителем является кишечная палочка. Эта микрофлора постоянно находится в кишечнике, не только не оказывая вредного влияния, но являясь необходимым фактором нормального пищеварения. Лишь при появлении неблагоприятных условий возникающих в червеобразном отростке, она проявляется свои патогенные свойства.
Способствующими факторами являются:
1. Обструкция просвета червеобразного отростка, вызывающая застой содержимого или образование замкнутой полости. Закупорка может быть обусловлена копролитами, лимфоидной гипертрофией, инородными телами, гельминтами, слизистыми пробками, деформациями отростка.
2. Сосудистые нарушения, приводящие к развитию сосудистого застоя, тромбозу, появлению сегментарного некроза.
3. Нейрогенные нарушения, сопровождающиеся усилением перистальтики, растяжением просвета, повышенным слизеобразованием, нарушениями микроциркуляции.
Существуют также общие факторы, способствующие развитию острого аппендицита:
1. Алиментарный фактор.
2. Существование в организме очага инфекции, из которого происходит гематогенное распространение.
3. Заболевания, сопровождающиеся выраженными иммунными реакциями.
Под влиянием этиологических факторов начинается серозное воспаление, нарушается в еще большей степени микроциркуляция, развивается некробиоз. На этом фоне усиливается размножение микроорганизмов, повышается концентрация бактериальных токсинов. В результате, серозное воспаление сменяется деструктивными формами, развиваются осложнения.
Патологическая анатомия.
При остром аппендиците возможны все варианты острого воспаления. По распространенности они могут быть очаговыми и диффузными.
Патологоанатомические формы острого аппендицита.
1. Серозный (очаговый и диффузный)
2. Очаговый гнойный
3. Флегмонозный
4. Флегмонозно-язвенный
5. Апостематозный с образованием мелких внутристеночных абсцессов
6. Гангренозный
Классификация острого аппендицита.
Классификация острого аппендицита носит клинико-морфологический характер и основана на степени выраженности и разнообразности воспалительных изменений и клинических проявлений.
Формы острого аппендицита.
1.
Острый простой (поверхностный, катаральный) аппендицит.
2.
Острый деструктивный аппендицит.
- Флегмонозный (с перфорацией и без перфорации)
- Гангренозный (с перфорацией и без перфорации)
3.
Осложнения острого аппендицита:
a)
Дооперационные осложнения:
- Перитонит (местный, разлитой, диффузный, общий)
- Аппендикулярный инфильтрат
- Периаппендикулярный абсцесс
- Флегмона забрюшинной клетчатки
- Сепсис, генерализованная воспалительная реакция
- Пилефлебит
b)
Послеоперационные осложнения (ранние и поздние) [И.М. Матяшин и соавт. 1974 г.]:
· Осложнения со стороны операционной раны:
- Инфильтрат
- Нагноение
- Гематома
- Лигатурный свищ
· Осложнения со стороны брюшной полости:
- Инфильтрат
- Абсцесс брюшной полости (илеоцекальный, дугласова пространства, межпетлевой, поддиафрагмальный)
- Непроходимость кишечника
- Перитонит
- Кишечный свищ
- Желудочно-кишечные и внутрибрюшинные кровотечения
· Осложнения, не связанные с операционной областью:
- Со стороны органов дыхания (ОРВИ, бронхит, пневмония)
- Прочие осложнения (миокардит, перикардит, пиелонефрит, психофункциональные нарушения)
Итак, как говорилось выше, особенности течения острого аппендицита, поздняя обращаемость, несовершенство существующих методов диагностики, обуславливающие затруднения в проведении дифференциального диагноза, особенно у детей младшей возрастной группы, и несвоевременное выполнение оперативного вмешательства определяет большую частоту дооперационных осложнений.
Также в ближайшие и отдаленные сроки после аппендэктомии могут возникнуть самые различные осложнения. Наиболее грозными среди них являются разлитой гнойный перитонит, сепсис, спаечная кишечная непроходимость. Безусловно, что чаще послеоперационные осложнения возникают при деструктивных формах аппендицита
В большинстве случаев причиной осложнений является продолжающийся гнойный процесс в брюшной полости. Большое значение имеют снижение иммунологической реактивности макроорганизма и высокая вирулентность микроорганизма. В меньшей степени тяжелые осложнения связаны с дефектами оперативной техники.
С клинических позиций, в отношении как хирургической тактики, так и планирования программы антибактериальной терапии, все воспалительные процессы в брюшной полости (интраабдоминальные инфекции) целесообразно разделить на две основные категории– неосложненные и осложненные.
Термин "интраабдоминальная инфекция" используют для обозначения широкого спектра инфекций, которые, как правило, вызываются микроорганизмами, колонизирующими ЖКТ и проникающими в другие, обычно стерильные области брюшной полости (исключение – так называемый первичный перитонит) [Л.С. Страчунский, Ю.Б. Белоусов, С.Н. Козлов 2000 г.].
При неосложненных инфекциях отсутствуют признаки перитонита и выраженной системной воспалительной реакции. Они не требуют длительной антибактериальной терапии после операции, назначение антибиотиков носит в основном профилактический характер (предупреждение раневой послеоперационной инфекции).
Осложненные инфекции характеризуются той особенностью, что инфекционный процесс распространяется за пределы зоны его возникновения, вызывая развитие перитонита или формирование абсцесса в брюшной полости или забрюшинном пространстве
Этиологическая классификация перитонита [Л.С. Страчунский и соавт. 2000 г.] включает первичную, вторичную и третичную формы.
Первичный перитонит или "спонтанный бактериальный перитонит" – редкая форма перитонита гематогенного происхождения с инфицированием брюшины из экстраперитонеального источника.
Вторичный перитонит – наиболее частая форма осложненной интраабдоминальной инфекции, являющаяся основной причиной абдоминального сепсиса у хирургических больных. В 80% случаев причиной вторичного перитонита являются деструктивные поражения органов брюшной полости; в 20% - различные абдоминальные хирургические операции (послеоперационный перитонит).
Третичный перитонит или "перитонит без манифестирующего источника инфекции" представляет особую проблему, в отношении как диагностики, так и лечения. Эта рецидивирующая и персистирующая форма перитонита развивается при критическом состоянии пациентов, когда у них ослаблены механизмы местной и системной противоинфекционной защиты. Имеет стертые клинические проявления: характерны гипердинамические нарушения кровообращения, умеренная гипертермия, полиорганная дисфункция, отсутствие четкой локальной симптоматики внутрибрюшной инфекции. При лапаротомии источник перитонита обнаружить не удается. Эффективная антибактериальная терапия при третичном перитоните затруднительна
Интраабдоминальные хирургические инфекции, как правило, имеют полимикробную этиологию с участием широкого спектра грамотрицательных и грамположительных анаэробных и аэробных микроорганизмов (табл.). Ведущую роль играют грамотрицательные возбудители, главным образом энтеробактерии (E.coli, Proteus
spp., Klebsiella
spp. и др.), псевдомонады, неспорообразующие анаэробы (особенно B.fragilis
). Частота выделения грамположительных микроорганизмов составляет менее 30%.
Основные возбудители интраабдоминальных инфекций
Грамотрицательные
микроорганизмы
|
Грамположительные
микроорганизмы
|
Анаэробы
|
| E.coli
|
Enterococcus
spp. |
B.fragilis
|
| Klebsiella
spp. |
Staphylococcus
spp. |
Bacteroides
spp. |
| Proteus
spp. |
Streptococcus
spp. |
Fusobacterium
spp. |
| Enterobacter
spp. |
Clostridium
spp. |
| Другие энтеробактерии |
Peptococcus
spp. |
| P.aeruginosa
|
Peptostreptococcus
spp. |
В микробиологической структуре интраабдоминальных инфекций, развивающихся в послеоперационном периоде или во время пребывания больного в стационаре, особое значение приобретают нозокомиальные штаммы КНС и энтерококков, а также Enterobacter
spp., Acinetobacter
spp., P.aeruginosa
. Эти микроорганизмы отличаются высокой и поливалентной резистентностью к антибиотикам.
В последние годы в этиологии многих интраабдоминальных инфекций, таких как перитонит, внутрибрюшные абсцессы и др., значительно возросла роль грибов Candida
, что необходимо учитывать при проведении антимикробной терапии
При планировании и проведении антибиотикотерапии интраабдоминальных инфекций необходимо учитывать следующие основные принципы:
· антибиотикотерапия является обязательным компонентом комплексной терапии интраабдоминальной инфекции и лишь дополняет хирургическое лечение, но не заменяет его;
· антибиотикотерапия направлена на предупреждение продолжающегося после операции интраабдоминального реинфицирования и формирования экстраабдоминальных очагов инфекции (пневмония, внутрисосудистое инфицирование и т.д.);
· применяемые антибактериальные препараты должны быть не только активными в отношении этиологически значимых возбудителей, но и обладать адекватными фармакокинетическими характеристиками, в частности, хорошо проникать в очаг воспаления или деструкции;
· антибиотикотерапия должна проводиться с учетом потенциальных нежелательных реакций препаратов, а также тяжести основного и сопутствующих заболеваний;
· следует принимать во внимание фармакоэкономические аспекты антибиотикотерапии.
Различные формы перитонита любой этиологии, деструктивный аппендицит являются абсолютными показаниями для назначения антибактериальной терапии.
Решающую роль для результатов комплексного лечения интраабдоминальной инфекции играет адекватная эмпирическая терапия, то есть терапия до получения результатов бактериологического исследования у конкретного пациента.
При выборе схем терапии следует соблюдать этапность лечения. Первоначально назначаются антибактериальные препараты с учетом точно поставленного диагноза (локализация и характер первичного очага инфекции), клинического течения заболевания, предполагаемых возбудителей их прогнозируемой чувствительности к антибиотикам. Первая коррекция терапии осуществляется спустя 24-36 ч после забора исследуемого материала на основании данных антибиотикограммы, повторная - на 3-4-й день по данным полного бактериологического обследования (идентификация возбудителя, уточнение антибиотикограммы).
При неосложненных формах инфекции проводится антибиотикопрофилактика, которая продолжается, как правило, 48-72 ч (если отсутствуют дополнительные факторы риска инфекционных осложнений - длительная ИВЛ, сопутствующие заболевания легких, значительная кровопотеря во время операции, другие интраоперационные осложнения, иммуносупрессия) и не превышает 5-7 дней. При осложненных - зависит от эффективности (достаточности) антибиотикотерапии. Во всех случаях хирургического лечения введение антибиотиков следует начинать за 30-40 мин до операции.[Л.С. Страчунский и соавт. 2000 г.]
Критерии достаточности антибиотикотерапии:
· стойкое снижение температуры тела до нормальных или субнормальных цифр, сохраняющееся не менее 2 сут;
· стойкий регресс других признаков системной воспалительной реакции (тахикардия, тахипноэ, изменения лейкоцитарной формулы крови);
· положительная динамика функционального состояния ЖКТ (восстановление моторики, возможность естественного питания);
· эффективное устранение экстраабдоминальных инфекций (нозокомиальная пневмония, ангиогенная инфекция и др.).
В тяжелых случаях, например, при перитоните с абдоминальным сепсисом, особенно при выполнении этапных санирующих релапаротомий и некрэктомий, продолжительность антибактериального лечения с неоднократными сменами режима и пути введения препаратов (ступенчатая терапия) может превышать 3-4 нед.
Таксономическая структура возбудителей и их чувствительность к антимикробным препаратам в хирургическом стационаре со временем претерпевает изменения, что обуславливает необходимость постоянного контроля за микроорганизмами.
В.П. Яковлев, П.М. Светухин(2000г.) указывают, что, учитывая постоянный процесс формирования устойчивости микроорганизмов к традиционно используемым препаратам, практически полностью отказались от применения полусинтетических пенициллинов, цефалоспоринов и аминогликозидов первой - второй генерации. При проведении эмпирической терапии применяли препараты широкого спектра действия, по возможности охватывающего микроорганизмы, которые с наибольшей частотой встречаются при данной локализации инфекционного процесса.
Использование в эмпирической монотерапии больных, находящихся в блоке интенсивной терапии, цефалоспоринов третьего (цефотаксим, цефтазидим, цефтриаксон, цефоперазон) поколения, карбапенемов (имипенем, меропенем), фторхинолонов, а также комбинированных препаратов типа тазоцина, амоксиклава, уназина и цефалоспоринов четвертого поколения (цефпиром, цефепим) показало, что клиническая и бактериологическая их эффективность колеблется от 88 до 100%.
Б.Р. Гельфанд, С.З. Бурневич и Е.Б. Гельфанд (1998 год) считают, что при лечении осложненных форм острого аппендицита и абдоминальном сепсисе «золотым стандартом» для антимикробного лечения, особенно при средней степени тяжести состояния больных, является применение аминогликозида с беталактамным антибиотиком и анаэробным препаратом. В данной клинической ситуации, как показала их исследования, высокоэффективной является комбинация тобрамицина (небцина), цефалоспорина II поколения – цефандола и метронидазола. «Перекрывая» весь спектр возбудителей интраабдоминальной инфекции, эта комбинация препаратов, применяемая 6-10 суток, приводила по данным Б.Р. Гельфанда с соавт., к выздоровлению в 82% наблюдений и к клиническому улучшению – в 11% случаев. При этом в 1,7 раза, по сравнению с контрольной группой, снижалась частота раневых инфекционных осложнений, и не было отмечено ни одного случая развития нозокомиальной пневмонии.
Хорошие результаты отмечены многими авторами при проведении ступенчатой терапии. Так, после начального назначения офлоксацина внутривенно, а в последующем внутрь, клиническая эффективность его составила 100%, бактериологическая - 97,7%.
Эффективность метронидазола в последние годы значительно ниже, что, по-видимому, объясняется постепенным развитием устойчивости микрофлоры к этому наиболее часто используемому в клинической терапии препарату (эффективность различных препаратов метронидазола составляет не более 84,4%).
Нами проанализированы по 80 историй болезни с осложненными формами острого аппендицита (ОА) за период с 2000 по 2001 год, использован архив I хирургического отделения 2-ой ДГКБ г.Ижевска.
Оценивался пол, возраст, сроки от начала заболевания, данные бактериологического и бактериоскопического исследования, проводимое лечение.
Микробиологическое исследование включало изучение состава микрофлоры гнойного очага. Материалом служили интраоперационно полученные: отделяемое из брюшной полости, отделяемое из дренажей.
Посев патологического материала для выявления микроорганизмов, а также их идентификацию проводили по общепринятой схеме.
Чувствительность микроорганизмов к антибиотикам определяли методом диффузии в агар, с использованием дисков, содержащих 30 мкг антибиотика.
Чувствительными считали штаммы с зоной задержки, равной 15 мм и более.
Первичными ориентирами для эмпирической антибиотикотерапии служила в ряде случаев бактериоскопия окрашенного по Грамму мазка клинического материала, полученного из очага поражения, и информация о возможных возбудителях, характерных для определенного гнойно-септического заболевания.
Методика окраски мазка по Грамму: мазок исследуемого материала подсушивается на воздухе и фиксируется путем быстрого трехкратного проведения стекла над пламенем. Окраска включает в себя 4 этапа:
1. На препарат наносится 10 капель раствора генцианвиолета и через 1-2 минуты смывается струей воды.
2. После этого препарат обрабатывается 10 каплями раствора Люголя (1-2 минуты) и снова промывается под струей воды.
3. Обесцвечивание препарата проводится 96% спиртом до прекращения отхождения краски, раствор спирта тщательно смывается водой.
4. Препарат окрашивается 10 каплями фуксина или сафранина в течение 1 минуты, промывается водой и помещается под микроскоп.
Метод позволяет быстро определить наличие и соотношение в материале грамположительных бактерий, окрашенных в темно-фиолетовый цвет, и грамотрицательных микроорганизмов, окрашенных в темно-красный цвет и, соответственно, использовать для стартовой терапии те или иные антибиотики.
На диаграммах 1,2 приведена динамика как общего количества больных аппендицитом (в целом по больнице), так и осложненными формами острого аппендицита (по данным отделения гнойной хирургии 2 ДГКБ).
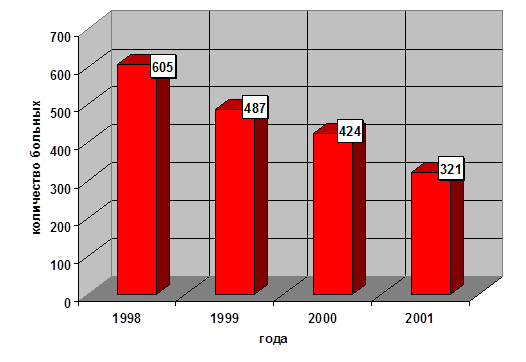
Диаграмма №1. Общее количество больных острым аппендицитом (в абсолютных цифрах)
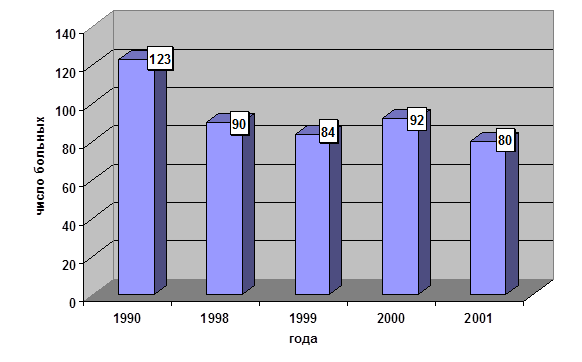
Диаграмма №2.Количество детей с осложненными формами острого аппендицита (в абсолютных цифрах).
При рассмотрении данных диаграмм, нетрудно заметить, что при резком снижении числа больных детей острым аппендицитом, количество его осложненных форм остается, практически, на прежнем уровне.
Распределение больных осложненными формами аппендицита по полу
| 2000 год
|
2001 год
|
| Мальчики |
46 (58,2%) |
53 (65,4%) |
| Девочки |
33 (41,8%) |
28 (34,6%) |
Соотношение
(мальчики/девочки)
|
1,39:1 |
1,89:1 |
Как видно из данной таблицы, мальчики болеют осложненным аппендицитом примерно в 1,5 раза чаще девочек.
80% больных ОА были старше 7 лет.
Интересно было отметить, что большее число детей с
осложненными формами острого аппендицита поступали из
города
| 2000 год
|
2001 год
|
| Городские дети |
65 (82,2%) |
74 (91,3%) |
| Сельские дети |
14 (17,8%) |
7 (8,7%) |
| Соотношение город/село |
4,64:1 |
10,57:1 |
Сроки от начала заболевания до момента поступления
составляют от 1 до 7 суток.
При анализе историй болезней за период 2000 –2001 года выявлена следующая структура осложненных форм острого аппендицита:
| Осложнение
|
2000 год
|
2001 год
|
| Инфильтрат |
2 (2,5%) |
1 (1,2%) |
| Абсцесс |
11 (13,9%) |
8 (9,9%) |
| Местный неотграниченный перитонит |
39 (49,4%) |
36 (44,4%) |
| Диффузный перитонит |
18 (22,8%) |
30 (37%) |
| Разлитой перитонит |
2 (2,5%) |
1 (1,2%) |
| Общий перитонит |
3 (3,8%) |
1 (1,2%) |
При изучении данных бактериологии были получены следующие результаты:
В 2000-2001 годах, как в предыдущие года, зафиксирован преимущественный рост кишечной палочки при посеве отделяемого из брюшной полости у детей с осложненными формами острого аппендицита, но в последние годы при бактериологическом исследовании стали чаще обнаруживать нити мицелия.
Забор материала на бактериологическое и бактериоскопическое исследования был произведен в 2000 году у 63 больных (79,7%), в 2001 году у 69 больных (85,2%), для сравнения – в 1990 году забор материала был осуществлен только у 28% больных. Полученные результаты графически отображены на нижеследующей диаграмме:
Успех лечения больных ОА зависит от строгого соблюдения 3 стратегических принципов терапии (Б.Р. Гельфанд, 1998г.):1. Адекватная хирургическая санация;
2. Корригирующее интенсивное лечение
3. .Оптимизированная антимикробная терапия;
При осложненных формах острого аппендицита производили аппендэктомию и дренирование брюшной полости.
При разлитом, общем гнойном перитоните, межкишечных абсцессах, выявленных спайках в брюшной полости операцию заканчивали наложением лапаростомы с дальнейшими программированными ревизиями и санациями брюшной полости (до 2-4 раз).
С 1990г. воздействие на очаг инфекции (хирургическая тактика) изменений не претерпела.
Воздействие на организм больного в настоящее время (1998-2000гг.).
Полноценная и рационально сбалансированная стратегия интенсивной терапии тяжелых форм гнойно-воспалительных заболеваний позволяет в значительной мере модулировать воспалительный ответ организма [П.И. Миронов, 2000г.]. Рациональное лечение заключается в поддержании адекватного уровня доставки кислорода за счет парентерального введения жидкости, респираторной поддержки и титрования вазопрессоров, полноценной нутритивной поддержке, осуществляемой как энтерально, так и парентерально. Артериальное давление у пациентов с гипотензией поддерживается постоянной инфузией инотропных препаратов: допамином, добутамином. В комплексе лечения тяжелых форм гнойно-воспалительных заболеваний включено внутрисосудистое лазерное облучение крови (ОА, разлитой гнойный перитонит и общий гнойный перитонит). В качестве источника лазерного облучения использовали гелий неоновый лазер с длиной волны 632,8 нм мощностью от 5 мВт до 15 мВт. Сеансы внутрисосудистого лазерного облучения крови проводили ежедневно до 5 процедур. Суммарную удельную дозу облучения за один сеанс выбирали из расчета 0,1Дж на 1кг массы тела пациента.
Изучение результатов показало, что при применении внутрисосудистого лазерного облучения происходило стойкая нормализация температуры, отмечено достоверное снижение СОЭ, лейкоцитоза, нарастание абсолютного числа лимфоцитов, до 67,1 ± 2,5%, ЛИИ уменьшался в 1,2-1,5 раза. Одновременно с уменьшением эндотоксикоза отмечалась тенденция к нормализации газового состава крови. Одновременно с уменьшением эндотоксикоза отмечалась тенденция к нормализации газового состава крови.
Необходимость включения иммуноглобулинов в комплекс терапии гнойно-воспалительных заболеваний является общепризнанной. Считается, что внутривенно введенные иммуноглобулины связывают микробные антигены и их токсины, усиливают фагоцитоз. Всем больным с тяжелым течением осложненного аппендицита применяли иммуноглобулин человеческий нормальный для внутривенного введения в дозе 5мл/кг массы тела 3-5 дней подряд со скоростью не более 2мл/кг/час. Введение иммуноглобулина наиболее результативно в раннюю фазу септического процесса - фазу гипердинамики кровообращения.
Использование в комплексном лечении гнойно-воспалительных заболеваний препаратов, стимулирующих лимфообразование, в сочетании с непрямой лимфатической терапией способствовало активации дренирующей функции лимфатической системы, что сопровождалось усиленным выведением клеточных токсинов из тканей в лимфу с последующим дезинтоксикационным эффектом.
Уместно еще раз подчеркнуть, что антибактериальная терапия, не заменяя жизнеспасительной хирургической санации, существенно влияет на эффективность лечения гнойно-воспалительных заболеваний.
Чувствительность микроорганизмов к антибактериальным препаратам при осложненных формах острого аппендицита с 1990г. до 2001г. претерпела серьезные изменения.
Данные о чувствительности возбудителей осложненного аппендицита представлена в предлагаемых таблицах.
Данные чувствительности E. coli
при ОА, 1990г:
| е.
со
li
|
Антибиотик |
| 75% |
Ампициллин |
| 87,5% |
Карбеницилин |
| 75% |
Канамицин |
| 87,5% |
Гентамицин |
| 100% |
Левомицетин |
Данные чувствительности микроорганизмов при ОА, 1998-2001 гг.
| Гемолит. Е
. coli
|
Негемолит. Е
. coli
|
P.aeruginosa
|
Антибиотик |
| 0% |
0% |
Ампициллин |
| 40% |
0% |
Оксациллин |
| 0% |
0% |
Карбеницилин |
| 88,8% |
30% |
Цефалотин |
| 90% |
50% |
Цефазолин |
| 50% |
Цефтазидим |
| 90% |
100% |
Мандол |
| 30% |
0% |
Канамицин |
| 90% |
50% |
100% |
Гентамицин |
| 99,8% |
80% |
100% |
Амикацин |
| 0% |
0% |
Линкомицин |
| 0% |
0% |
Фузидин |
| 88,8% |
80% |
Левомицетин |
Хотя чувствительность к левомицетину остается достаточно высокой, следует учитывать, что левомицетин, оказывает токсическое действие на кроветворную систему, вплоть до апластической анемии, наиболее чувствительны к препарату дети. [М.Д. Машковский, 1993г.].
Из приведенных выше данных можно сделать заключение о произошедших серьезных изменениях в чувствительности микроорганизмов к антибактериальным препаратам при осложненных формах острого аппендицита с 1990 по 2000 г.г. Так, E.coli
резистентна к ампициллину, карбенициллину, канамицину. Значительно снизилась чувствительность E.coli
к гентамицину.
При проведении анализа историй болезней пациентов с осложненными формами аппендицита, выявлены следующие тенденции при назначении антибактериальной терапии.
Антибиотикопрофилактика (АБП) в 2000 году проводилась 2 пациентам с использованием карбенициллина. Необходимо подчеркнуть, что при практически полном отсутствии чувствительности основных возбудителей заболевания к данному препарату, выше указанная АБП не имела смысла. В 2001 году антибактериальные препараты с профилактической целью получили 10 пациентов (у 6 больных из данной группы применяли цефазолин, у остальные детей либо оксациллин (2 человек), либо – карбенициллин).
Первым курсом антибактериальной терапии в большинстве случаев назначали следующие препараты:
| 2000 год
|
2001 год
|
| Оксациллин |
74,4% |
42,3% |
Цефазолин |
70,7% |
48,8% |
| Гентамицин |
92,3% |
Гентамицин |
95,1% |
| Метроджил |
61,5% |
Метроджил |
75,6% |
| Карбенициллин |
16,7% |
Цефотаксим |
19,5% |
Как видно из таблицы, дети с осложненными формами аппендицита за исследуемый период, практически все получали гентамицин (92,3% и 95,1% соответственно), в более половины случаев применяли метроджил.
В 2000 году основными антибиотиками, которые назначали первым курсом антибактериальной терапии были оксациллин (74,4%), карбенициллин (16,7%). Комбинацию препаратов из гентамицина, метроджила, оксациллина получили 52,6% детей.
В 2001 году первым курсом применяли цефазолин (70,7%) и цефатоксим (19,5%). Использование оксациллина сократилось до 8,5%. Комбинацию гентамицина, метроджила, цефазолина или цефатаксима применяли у 64,7% детей. Терапия метронидазолом, цефалоспоринами 3-го поколения проводилась, в основном, при гангренозно-перфоративном аппендиците с диффузным или разлитым гнойным перитонитом. В 4,8% случаев применялись аминогликозиды III (нетилмицин, амикацин).
Второй курс антибактериальной терапии проводился с учетом чувствительности высеваемой микрофлоры.
В 2000 году в половине случаев применялся левомецитин (55,1%), причем 28,2% больных получили антибиотикотерапию по следующей схеме:
1 курс: гентамицин + метроджил + оксациллин или карбенициллин
2 курс: левомецитин один или в сочетании с пероральным применением метронидазола.
Использование метронидазола вторым курсом антибиотикотерапии в 2000 году отмечено у 33,3% больных.
В 2001 году количество применения левомецитина уменьшилась до 30,5%, а метронидазола увеличилась до 43,9%. При проведении второго курса у 9,8% детей использовали препарат из группы фторхинолонов (ципролет).
При достоверной стабилизации состояния больного осуществляли ступенчатый переход к пероральному приему препаратов.
При сравнении применения антибактериальных препаратов в отделении гнойной хирургии за 2000-2001 гг. выявлены следующие тенденции:
- значительное уменьшение доли полусинтетических пенициллинов;
- уменьшение доли левомицетина для второго курса терапии – это связано с тем, что левомецитин, наряду с полимиксином, ампициллином, угнетает опсоно-фагоцитарную систему иммунитета. Цефалоспорины и гентамицин индифференты по отношению опсоно-фагоцитаной системе [Ерофеев В.В., Лирцман И.В., 1999 г.];
- применение для антибиотико профилактики цефалоспоринов I – III и гентамицина;
- применение ступенчатой антибактериальной терапии для второго курса, что не ухудшает прогноз и уменьшает моральные и материальные затраты при производстве инъекций
- уменьшение длительности применения антибактериальных препаратов.
В 2000 году средний койко-день при осложненном аппендиците составил 22,7 и 2001 году – 19,6.
Количество осложнений в 2000 году (90 больных) – 11, в том числе инфильтратов брюшной полости – 7, абсцессов брюшной полости – 2, продолженных перитонитов –2. Количество осложнений в 2001 году (80 больных) – 8, в том числе инфильтратов брюшной полости – 5, абсцессов брюшной полости – 1, продолженных перитонитов –2, причем в 2001 году продолженный перитонит обусловлен в обоих случаях изначально неверной тактикой при первой операции.
| Осложнение
|
2000 год
|
2001 год
|
| Инфильтраты |
7 |
5 |
| Абсцессы брюшной полости |
2 |
1 |
| Продолженный перитонит |
2 |
2 |
| Всего |
11 |
8 |
Летальных исходов при остром аппендиците в клинике детской хирургии ИГМА нет в течение 9 лет.
Проведенные исследования показали:
1. Наиболее часто осложненный аппендицит встречается у детей мужского пола., большую часть больных с осложненными формами острого аппендицита составляют городские дети
2. Безусловным лидером в этиологии осложненных форм аппендицита является E.coli
3. Чувствительность E.coli
к антибактериальным препаратам претерпела серьезные изменения: отмечена резистентность к ампициллину, карбенициллину, оксациллину, канамицину, сохраняется хорошая чувствительность к цефалоспоринам I – IV и аминогликозидам II – III.
4. Адекватная антибактериальная терапия, наряду с хирургическим лечением и интенсивной терапией, позволяет сократить длительность пребывания больного в стационаре и уменьшить количество осложнений.
1. Для антибактериальной терапии осложненных форм острого аппендицита применять цефалоспорины I – III и аминогликозиды II – III.
2. Антибиотикопрофилактику проводить при всех операциях по поводу острого аппендицита цефалоспоринами I – III.
3. Для второго курса антибактериальной терапии использовать метронидазол, ципролет в виде ступенчатой терапии.
4. При разлитых и общих гнойных аппендикулярных перитонитах применять цефалоспорины III – IV в сочетании с аминогликозидами и метронидазолом.
5. В современных условиях клиника должна иметь «банк» антибиотиков, включающий: пенициллины (в том числе – Уназин, Тазоцин), цефалоспорины (в том числе – Мандол, Клафоран, Фортум, Цефобид, Роцефин, Кейтен); карбапенемы (Меронем); аминогликозиды (тобрамицин, амикацин, нетромицин); линкосамиды (клиндамицин); фторхинолоны (офлоксацин, пефлоксацин, ципрофлоксацин) и противогрибковые препараты (флюконазол, амфотерицин)
1) Н.В. Белобородова. Современные экономичные режимы антибиотикотерапии в педиатрии и детской хирургии. Информационное письмо. Москва, 2000 год.
2) Н.В. Белобородова. Оптимизация антибактериальнойтерапии в педиатрии: современные тенденции.// Русскиймедицинский журнал-1996.-т. 5.
3) В.А. Бушмелев, Н.В. Александрова, В.Н. Лютин. Антибактериальная терапия гнойной хирургической инфекции и раневых осложнений у детей. Информационное письмо. Ижевск, 1998год.
4) Е.Б. Гельфанд. Абдоминальный сепсис при перитоните: клиническая характеристика и эффективность антибиотикотерапии. // Автореферат дисс. канд. мед. наук, Москва, 1999 год.
5) Б.Р. Гельфанд, С.З. Бурневич, В.Е. Гиткович. Абдоминальный сепсис. Современный взгляд на нестареющую проблему. Стратегия и тактика лечения. Часть 2 // Вестник интенсивной терапии, 1997 год.
6) Б.Р. Гельфанд, С.З. Бурневич, Е.Б. Гельфанд. Антибактериальная терапия абдоминального сепсиса. Вестник интенсивной терапии, 1998 год. Сборник «Антибактериальная терапия».
7) С.Я. Долецкий, В.Е. Щитинин, А.В. Артапова. Осложненный аппендицит у детей. – Л.: Медицина, 1982. – 192 с.
8) Ю.Ф. Исаков, Э.А. Степанов, А.Ф. Дронов. Острый аппендицит в детском возрасте /АМН СССР. – М.: Медицина, 1980, 192 с.
9) Ю.Ф. Исаков, Н.В. Белобородова. Алгоритмы антибактериальной терапии тяжелых инфекций. Информационное письмо. Москва, 2000 год.
10) М.Д. Машковский. «Лекарственные средства», М.,1993 год, тт.1,2.
11) Н.В. Маркова, В.И. Калиничева. Педиатрическаяфармакология. //Москва, «Медицина»-1987 год.
12) П.И. Миронов. Диагностика и интенсивная терапиясепсиса у детей. Учебное пособие для врачей. Уфа,2000год.
13) Л.Б. Новокрещенов, О.Н. Андрущенко. Особенности лечения хирургического сепсиса и гнойно-резорбтивной лихорадки у детей. // Клиническая хирургия.-1983 год, №6.
14) Анатомия человека: в двух томах. Под ред. М.Р. Сапина - 2-е изд., перераб. и доп. – М.: Медицина, 1993
15) А.М. Светухин. Хирургический сепсис: клиника,диагностика, лечение. // Клиническая фармакология, 2,1999 год.
16) Л.С. Страчунский, С.В. Сидоренко. Антибиотики ихимиотерапия. 1999 год, 44(11).
17) Я Б. Юдин, Ю.Д. Прокопенко, К.К. Федоров, Т.А. Габинская. Острый аппендицит у детей – М.: Медицина, 1998. – 256 с.
18) В.П. Яковлев, А.М. Светухин, А.А. Звягин. Антимикробная химиотерапия больных с гнойно-септическими заболеваниями в отделении интенсивной терапии. Хирургия, 10,1999 год.
19) Материалы и статьи c http://www.antibiotic.ru;www.consilium-medicum.ruи www.microbiology.ru
|